Другие усовершенствования резекции
Рассмотрев отличия Бильрот-1 и 2, следует отметить, что хоть существует большая разница между этими методиками, они значительно совершенствовались с момента их открытия. Поэтому сегодня процедура резекции проводится с меньшим риском для пациента. В конкретных условиях применяются те или иные приемы.
Так, хирурги могут провести дистальное иссечение больного участка органа с формированием искусственного пилорического сфинктера. В некоторых случаях помимо этого проводится установка инвагинационного клапана. Он формируется из тканей слизистой оболочки.
Резекция может проводиться с созданием пилорического жома, типа. У входа в двенадцатиперстную кишку может формироваться искусственный клапан. При этом пилорический сфинктер сохраняется.
Иногда дистальная резекция может быть субтотальной. В этом случае проводится еюногастропластика первичного типа. Некоторым пациентам показана субтотальная, полная резекция желудка. В этом случае формируется на отводящем участке тощей кишки инвагинационный клапан.
Если пациенту показана резекция проксимального типа, устанавливается эзофагогастроанастомоз и инвагинационный клапан. Существующие методики позволяют максимально точно выполнить резекцию больного участка органа. При этом риск развития осложнений будет минимальным.
Рассмотрев отличия Бильрот-1 и 2, можно понять основные принципы подобных хирургических вмешательств. Оба метода были значительно усовершенствованы. Сегодня они применяются в модифицированном виде.
Показания и противопоказания для проведения процедуры
Выбор метода зависит от локализации, размера поражения и подбирается в каждом случае индивидуально. Показанием к резекции по Бильрот 2 являются:
- язвы желудка, локализованные в любой трети (дистальной, средней, проксимальной) не поддающиеся медикаментозной терапии, длительно кровоточащие, пептические;
- язвы анастомоза после резекции по Бильрот 1;
- подозрение на малигнизацию язвенных образований, обнаружение злокачественного перерождения (опухоли), рак желудка;
- восстановление пассажа пищи при деформации, стенозе антрального отдела вследствие язвенных рубцовых изменений или при опухолях.
Также возможно проведение резекции Бильрот 2 при перфорации язвы, но в этой ситуации решение принимает врач.
Осложнения
Среди осложнений, возникающих во время проведения самой операции и в раннем послеоперационном периоде, необходимо выделить следующие:
- Кровотечения.
- Занесение инфекции в рану.
- Шок.
- Перитонит.
- Тромбофлебит.
В более позднем послеоперационном периоде может возникнуть:

- Несостоятельность анастомоза.
- Появление свищей в месте сформированного соустья.
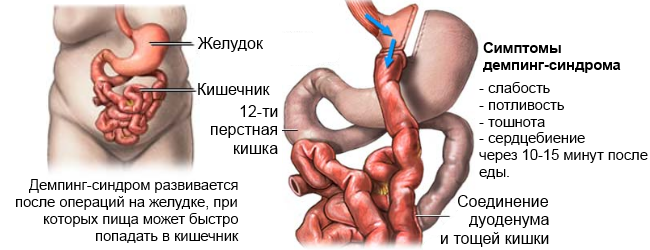
- Демпинг-синдром (синдром сброса) является наиболее частым осложнением после гастрэктомии. Механизм связан с быстрым поступлением недостаточно переваренной пищи в тощую кишку (так называемый «провал пищи») и вызывает раздражение ее начального отдела, рефлекторную сосудистую реакцию (снижение сердечного выброса и расширение периферических сосудов). Проявляется сразу после еды дискомфортом в эпигастрии, резкой слабостью, потливостью, учащением сердцебиения, головокружением вплоть до обморока. Вскоре (примерно через 15 минут) эти явления постепенно проходят.
- Если резекция желудка проводилась насчет язвенной болезни, то может случиться ее рецидив. Почти всегда рецидивные язвы локализуются на слизистой оболочке кишки, которая прилежит к анастомозу. Появление язв анастомоза – это обычно следствие некачественно проведенной операции. Чаще всего пептические язвы образуются после операции по Бильрот-1.
- Рецидив злокачественной опухоли.
- Может наблюдаться снижение веса. Во-первых, это обуславливается уменьшением объема желудка, что сокращает количество принимаемой пищи. А во-вторых, больной стремится сам уменьшить количество съеденной пищи во избежание появления нежелательных ощущений, связанных с демпинг-синдромом.
- При проведении резекции по Бильрот II может возникнуть так называемый синдром приводящей петли, в основе возникновения которого лежат нарушения нормальных анатомо-функциональных отношений пищеварительного тракта. Проявляется распирающими болями в правом подреберье и желчной рвотой, приносящей облегчение.
- После операции нередким осложнением может являться железодефицитная анемия.
- Гораздо реже встречается B12-дефицитная анемия вследствие недостаточной выработки в желудке фактора Касла, с помощью которого этот витамин всасывается.
Осложнения и последствия
Во время проведения операции по резекции желудка возникают осложнения. Самые распространенные — это развитие кровотечения, инфицирование раны, развитие шокового состояния, поражение соседних органов гноем, возникновение проблем со свертываемостью крови. В послеоперационный период человека могут беспокоить такие симптомы:
Проблемы с устойчивостью анастомоза.
Образование спаек и свищей на месте наложенных швов. Спайки воспаляются, поднимается температура, появляются неполадки с пищеварением, отрыжка.
Проблемы с перевариваемостью пищи (демпинг-синдром), когда в прямую кишку попадают грубые включения еды (которая не переварена), а это провоцирует раздражение органа, в результате чего развивается рефлектроная сосудистая реакция. Больному становится плохо, его бросает в холодный пот, появляется слабость, учащается сердцебиение, бывает потеря сознания. Через 2 часа симптомы демпинг-синдрома проходят.
Развиваются синдромы приводящей петли (непроходимость). При синдроме непроходимости приводящей петли кишечника у человека нарушается пищеварение, появляются боли в животе и рвота.
При резекции желудка по устранению язвенного поражения бывает так, что возникает рецидив. Обострения происходят из-за некачественно проведенной операции.
В пострезекционный период и после химиотерапии у человека может рецидивировать и рак желудка. Если у больного ухудшается самочувствие, поднимается температура, появляется отрыжка кислым, вздутие, при этом сильно болит в области живота, проявляется непроходимость, нужно срочно обращаться в больницу.
Снижение веса, когда удаляют часть желудка и в него физически не может вместиться много еды
Больному в таких случаях сложно набрать нужный вес (а это важно при онкозаболевании и во время химиотерапии).
Виды резекции
Тип иссечения в каждом определённом случае зависит от рекомендаций врача и расположения патологии. В зависимости от того, в каком масштабе запланировано иссечение желудка, пациентам назначаются следующие виды резекции:
- Экономная, когда удаляется от 1/3 до половины органа.
- Обширная (типичная) – иссекается 2/3.
- Субтотальная – устраняется 4/5 части.
- Тотальная – убирается 90% и более.
По объёму вырезаемой доли вариативность методов представляет следующие виды резекции:
- Дистальные – устранение конечного узла органа.
- Проксимальные – иссечение входной (кардинальной) доли.
- Срединная – подразумевает удаление тела желудка, но при этом остаются его входной и выходной отдел.
- Частичная – иссекается лишь поражённая область.
По типу анастомоза различается два способа иссечения – Бильрот 1 и Бильрот 2, а также их вариации, такие, как, к примеру, метод Гофмейстера-Финстерера. В первом варианте после удаления выходной доли культя желудка ушивается посредством прямого совмещения. Во втором случае соединяется культя органа с двенадцатипёрстной кишкой.
Удаление язвы желудка
Чтобы избежать возможных рецидивов хирурги стараются иссечь от 2/3 – ¾ части органа, включая антральный и пилорический отделы. Однако резекция в таком варианте чаще проводилась только до недавнего времени. Сегодня в медицине практикуется органосохраняющее вмешательство, как, например, ваготомия (удаление блуждающего нерва). Этот тип рекомендован для пациентов, страдающих от повышенной кислотности.
Резекция при онкологии
При раковом образовании назначается объёмное иссечение (субтотальное или тотальное). Операция подразумевает удаление отдела большого или маленького сальника. Вмешательство позволит предупредить рецидив заболевания. Кроме того, хирург непременно удалит все лимфатические узлы, прилегающие к желудку, поскольку в них могут оставаться злокачественные клетки, которые способны метастазировать в область других органов.
Продольная резекция
Тип хирургического вторжения по иссечению бокового отдела желудка, уменьшая, таким способом, его объём. Эта операция считается относительно новой методикой. Впервые продольная резекция проводилась в США примерно 15 лет назад. Сегодня она пользуется как вариант быстрого похудения.
Лапароскопическая резекция
Такая операция называется хирургией минимального вмешательства, когда в процессе работы делаются небольшие разрезы. Хирург пользуется специальным приспособлением, называемым лапароскопом. Посредством нескольких проколов в область брюшины внедряются инструменты, необходимые для выполнения самой операции. Опытный врач при поддержке лапароскопии способен иссечь определённый отдел желудка или весь орган посредством незначительного разреза, длина которого составляет максимум 3 см.
Лапароскопическая резекция отличается минимально проявленным болевым синдромом, облегчённым реабилитационным периодом, минимумом осложнений, и, естественно, косметическим эффектом. Хотя вмешательство требует использования инновационного сшивающего инструментария, профессионализма хирурга с хорошими лапароскопическими навыками. Как правило, эта резекция назначается в случае осложнённой язвы, когда применяемая терапия бессильна. А вот при онкологии такой тип вторжения не рекомендуется.
Атлас операций на пищеводе, желудке и двенадцатиперстной кишке. Шалимов А.А
ушивания его образуется «капюшон», который инвагинируется в просвет кишки кисетным швом, наложенным на его основание. Вторым кисетным швом, захватывающим края язвы, дно ее тампонируется кишкой. Этот способ мож но применять при пенетрации в поджелудоч ную железу, в печеночно-дуоденальную связку, в желчный пузырь, печень, выкраивая лоскут из противоположной язвы стенки двенадцати перстной кишки.
Мы применяем следующий способ закрытия культи двенадцатиперстной кишки при низко расположенных язвах, пенетрирующих в под желудочную железу (А. А. Шалимов).
После мобилизации желудка освобождаем стенку двенадцатиперстной кишки от кратера язвы до нижнего края. Кишку косо пересека ем, освежая язвенные края и оставляя боль шую часть передней стенки. Острым путем от деляем стенку двенадцатиперстной кишки от дистального края язвенного кратера, на глу бину 0,5—0,8 см. Кетгутовую нить проводим снаружи внутрь через покрытую серозой стен ку у отсепарованного заднего края двенадца типерстной кишки, а изнутри наружу прово дим нить через отсепарованную от язвы часть кишки, непокрытую серозной оболочкой. В шов захватываем рубцовые ткани между стенкой кишки и язвой и нить вновь проводим внутрь просвета кишки. Изнутри наружу проводим нить через покрытую серозой стенку кишки у отсепарованного переднего края ее. Получа ется «полукисет», затягивая и завязывая кото рый мы герметично зашиваем самое слабое место культи двенадцатиперстной кишки, где соприкасаются края слизистой оболочки, ввер нутые внутрь просвета. Одну нить шва остав ляют на месте, а второй нитью при помощи скорняжного шва зашивают остальную часть культи двенадцатиперстной кишки, образуя «улитку». Связывая кетгутовые швы, прикры ваем скорняжные швы «улитки». Соприкаса ющиеся боковые поверхности «улитки» сшива ем серо-серозными швами, а на верхушку «улитки» накладываем полукисетный шов, ко торым последнюю подшиваем к дистальному краю кратера язвы. Для большего герметизма культю двенадцатиперстной кишки П-образны- ми серозно-мышечными швами подшиваем к
проксимальному краю язвенного кратера и капсуле поджелудочной железы (рис. 490).
Mazingarbe и Тrоnс (1957) советуют произ водить при низких околососочковых язвах пе ресадку большого дуоденального соска в при водящую петлю.
Двенадцатиперстную кишку мобилизуют по Кохеру и производят вертикальную дуоденотомию. Овальным разрезом сосок выделяют из стенки кишки. Двенадцатиперстную кишку пе ресекают и ушивают наглухо ниже места рас положения соска. Производят резекцию же лудка. Овальный участок стенки двенадцати перстной кишки с сосочком вшивают в бок приводящей петли анастомоза (рис. 491).
При повреждении дистального отдела об щего желчного и вирсунгова протоков возмож ны следующие варианты оперативного восста новления проходимости их. 1. В случаях уда ления фатерова соска с частичной резекцией головки поджелудочной железы — вшивание культи поджелудочной железы вместе с вирсунговым протоком и холедохом в культю две надцатиперстной кишки (рис. 492).
2. При неполном повреждении вирсунго ва протока и холедоха — прямое восстановле ние протоков на введенных в оба протока транскапиллярно-трансдуоденальных дрена жах (рис. 493).
3. Наконец, при резекции головки поджелу дочной железы с дистальными концами обще го желчного и вирсунгова протоков — билиодигестивные панкреатоеюнальные анастомозы (рис. 494).
При низко расположенных неудалимых яз вах наиболее часто применяют резекцию же лудка на выключение, которую предложил Eiselsberg (1910). Однако оставшаяся в антральной культе слизистая оболочка продуци рует гастрин, что является нередко причиной образования пептических язв (до 50%, у Ei selsberg). Методику обработки культи двена дцатиперстной кишки в таких случаях разрабо тали Finsterer (1918), Wilmans (1926), Jacobovici (1932), Б. В. Кекало (1961) и др. При меняемые в настоящее время способы резек ции желудка на включение предусматривают полное удаление слизистой антрального отде ла, вырабатывающего гастрин.
Зачем нужна резекция желудка
Прежде всего, операция по удалению нездоровой части органа выполняется при раке, в онкологии применяются все основные типы резекций, а при ранней карциноме in situ — 0 стадии практикуется инновационная эндоскопическая резекция слизистой оболочки без рассечения всей толщины желудочной стенки.
Основные показания к резекции:
- Злокачественное поражение органа и доброкачественные процессы, в том числе полипы слизистой оболочки;
- Длительно существующее и не заживающее — каллёзное язвенное поражение желудочной слизистой с опасными для жизни осложнениями: кровотечением, проникающим через всю толщину стенки отверстием — прободением, в том числе прикрытым снаружи сальником — пенетрацией.
- Тяжелое ожирение, устойчивое ко всем остальным методикам терапии.
Список противопоказаний большой, но это преимущественно заболевания «общего характера»: хронические болезни в стадии декомпенсации, не исключая психические расстройства, когда проблематично перенести любое хирургическое вмешательство.
Острые воспалительные процессы и инфекции могут отложить хирургическое вмешательство на время.
Всё определяется необходимостью, конечно, опасно делать резекцию желудка, но бывают клинические ситуации, когда опасно не делать операцию
Важно попасть в хорошие руки и в клинику, где понимают, когда и что необходимо сделать пациенту, чтобы сохранить жизнь и здоровье, как понимают это специалисты нашей клиники
Классификация
Резекция желудка классифицируется следующим образом:
- В зависимости от локализации удаляемой части органа
- Проксимальная резекция (удаляется кардиальный отдел и часть тела желудка)
- Дистальная резекция ( удаляется антральный отдел и часть тела желудка)
-
В зависимости от формы удаляемой части желудка
- Клиновидные
- Ступенчатые
- Циркулярные
- Тубулярные
- Сегментарные
-
В зависимости от объёма удаляемой части желудка
- Экономные – резекция 1/3 – ½ желудка
- Обширные – резекция 2/3 желудка
- Субтотальные – резекция 4/5 желудка
-
В зависимости от техники выполнения
- Открытые ( из классического доступа – верхняя срединная лапаротомия, из малого доступа – мини- лапаротомия с применением эндохирургических инструментов и приёмов)
- Полностью лапароскопические
- Лапароскопически ассистированная резекция с использованием вспомогательных устройств
-
В зависимости от метода восстановления целостности желудочно– кишечного тракта
- Сохраняющие гастродуоденальную непрерывность (прямой гастродуоденальный анастомоз) – резекция желудка по Бильрот 1
- С замещением удалённой части желудка сегментом тонкой кишки (еюногастропластика)
- Гастроеюнальные анастомозы с односторонним выключением двенадцатипёрстной кишки (резекция желудка по Бильрот 2
-
В зависимости от иссекаемого участка желудка
- Пилорэктомия
- Антрумэктомия
- Кардэктомия
- Фундэктомия
- С сохранением и без сохранения пилорического жома
- С формированием и без формирования искусственного клапана в области гастродуоденального или гастроеюнального соустья.
Наиболее практична следующая схема определения уровней резекции желудка:
- 2/3 желудка удаляются по линии, проходящей на малой кривизне на 2,5 – 3 см дистальнее пищевода, т.е. через место вхождения в желудок первой ветви левой желудочной артерии, а по большой кривизне через место соединения правой и левой желудочно – сальниковых артерий, что соответствует нижнему полюсу селезёнки.
- 3/4 желудка резецируются по линии, проходящей по малой кривизне на 1 – 1,5 см дистальнее пищевода и по большой кривизне – у нижнего полюса селезёнки с пересечением двух желудочных ветвей левой желудочно – сальниковой артерии.
- При субтотальной резекции линия пересечения желудка идёт по малой кривизне у края пищевода, а по большой кривизне – у нижнего полюса селезенки с пересечением одной короткой желудочной артерии.
- Гемигастрэктомия (удаление половины желудка) происходит по линии, которая соединяет точку, лежащую на малой кривизне на 4 см отступив от пищевода, а на большой кривизне точку, отделяющую левую наружную треть желудочно – ободочной связки.
Известно более 50 модификаций резекции желудка с гастродуоденальным анастомозом, более 80 способов резекции желудка с гастроеюнальным соустьем. Чаще всего производятся резекции желудка по Бильрот 1, по Бильрот 2, Бильрот 2 в модификации по Гофмейстеру – Финстереру, Габереру – Финнею, Ру.
Диета и питание после резекции
После удаления части желудка питание должно быть откорректировано, ведь пища очень быстро после резекции поступает из пищевода в тонкий кишечник, поэтому во время еды не всегда будет происходить полноценное всасывание полезных веществ. Избежать осложнений после операции на желудке помогут следующие правила питания:
- принимать пищу до 6 раз в день;
- кушать не спеша, тщательно пережевывая пищу;
- ограничить блюда, содержащие легкоусвояемые углеводы: мед, сахар, варенье;
- чай, молоко, кефир и другие напитки следует употреблять не ранее, чем через 30 минут после еды, чтобы не перегружать желудок;
- особое значение следует придавать животным белкам, которые содержатся в курице, яйцах, рыбе, сыре, твороге и витаминам, содержащимся в овощах, фруктах, ягодах, травяных отварах.
В первые 3 месяца после резекции нужно делать особенный акцент на питании, ведь в это время происходит приспособление пищеварительной системы к новым условиям существования. В это время надо употреблять в пищу преимущественно протертые или измельченные продукты, приготовленные на пару. Рекомендуемые блюда: супы на овощном бульоне, протертые молочные каши, овощные суфле, фруктовые пудинги, паровые омлеты, цельное молоко, сметанные соусы, некрепкие кофе со сливками и чай с молоком.
Примерное меню
- 1 й день: полное голодание;
- 2 й день: фруктовый кисель, несладкий чай, минеральная вода без газа каждые 3 часа по 30 мл;
- 3 и 4 дни: яйцо всмятку, 100 мл несладкого чая, рисовая каша, мясной крем-суп, отвар шиповника, творожное суфле;
- 5 и 6 дни: паровой омлет, чай с молоком, протертая гречневая каша, протертый рисовый суп, мясные кнели на пару, морковное пюре, фруктовый кисель;
- 7 й день: жидкая рисовая каша, 2 яйца всмятку, творожное суфле без сахара, протертый овощной суп, мясные паровые котлеты, рыбное филе на пару, картофельное пюре, кисель, сухари из белого хлеба.
Резекцию
, или частичное удаление желудка
, выполняют при язвах, обширных ранениях и опухолях органа. Среди множества модификаций резекций желудка
наибольшее распространение получили операции, предложенные Бильротом
(варианты I и II), и усовершенствованный вариант операции Бильрот II Гофмейстера — Финстерера
.
При первом варианте резекции желудка
(Бильрот I) после удаления части желудка проксимальную культю, имеющую значительный просвет, частично ушивают со стороны малой кривизны, но оставляют незаши-тым участок со стороны большой кривизны, соответствующий по размерам диаметру двенадцатиперстной кишки. Между культёй желудка и двенадцатиперстной кишкой накладывают анастомоз по типу конец в конец. Метод физиологичен, так как создает условия для нормального продвижения пищи, а слизистая оболочка желудка соединяется со слизистой оболочкой двенадцатиперстной кишки, как и в норме. Последнее обстоятельство исключает образование пептических язв соустья. Однако далеко не всегда удается подвести культю желудка к двенадцатиперстной кишке. Натяжение концов при создании анастомоза недопустимо, так как ведет к прорезыванию швов и несостоятельности анастомоза.
При втором варианте резекции желудка
(Бильрот II) культи двенадцатиперстной кишки и желудка зашивают наглухо, а затем создают желудочно-тощекишечный анастомоз по типу бок в бок. Петлю тощей кишки подводят к культе желудка позади поперечной ободочной кишки через отверстие в mesocolon transversum.
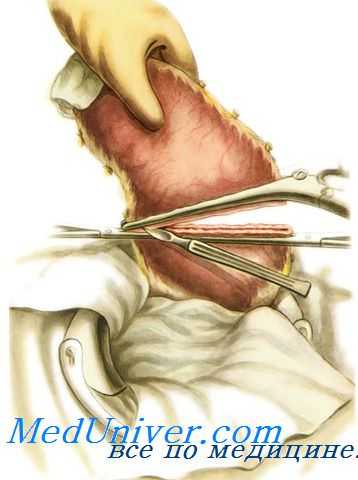
Модификация этого способа по Гофмейстеру — Финстереру
состоит в том, что гастроэнтероанастомоз накладывают по типу конец в бок (конец культи желудка сшивается с боковым отверстием в тонкой кишке) в изоперистальтическом направлении. Ширина просвета составляет 5-6 см. Приводящий конец кишки 2-3 швами подшивают к желудку ближе к малой кривизне. Края разреза mesocolon узловыми швами подшивают к желудку вокруг созданного анастомоза.
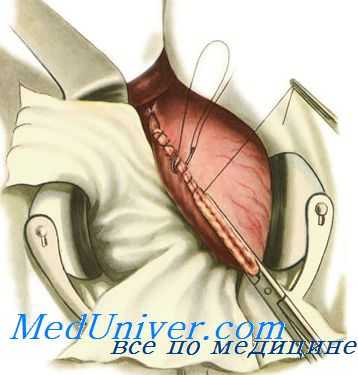
При этой методике устраняются недостатки способа Бильрот
I, указанные выше, но происходит одностороннее выключение из функции желудочно-кишечного тракта двенадцатиперстной кишки, что нефизиологично. Кроме того, пища через приводящий конец кишки может попадать в двенадцатиперстную кишку, где застаивается и подвергается гниению. Чтобы избежать этого, Браун предложил накладывать энтероэнтероанастомоз между приводящим и отводящим концами тонкой кишки.
Эту же цель преследует и операция по Ру
.
Сегодня применяются современные методики в ходе проведения резекции желудка. Одной из самых известных техник является Бильрот. Существует два варианта проведения подобной операции. Они имеют определенные отличия. Тем, кто столкнулся с серьезными заболеваниями желудка, следует знать отличия Бильрот-1 и 2. Об особенностях этих методик пойдет речь далее.
Питание, диета после резекции желудка
Питание больного сразу после операции осуществляется парентерально: внутривенно вводятся солевые растворы, растворы глюкозы и аминокислот.
В желудок после операции вводится назогастральный зонд для отсасывания содержимого желудка, а также через него могут вводиться питательные растворы. Зонд в желудке оставляется на 1-2 суток. Начиная с третьих суток, если в желудке не наблюдается застойных явлений, можно давать больному не слишком сладкий компот маленькими порциями (20–30 мл), отвар шиповника около 4–6 раз в день.
Далее переходят на полужидкую протертую пищу (пюре, овощные бульоны, жидкие каши, слизистые супы). Еда для питания больного в послеоперационном периоде должна готовиться только на пару.

В дальнейшем рацион питания будет постепенно расширяться, однако необходимо учесть важное условие – больным должна будет соблюдаться специальная диета, сбалансированная по питательным веществам и исключающая грубую трудноперевариваемую пищу. Пища, которую принимает больной, должна быть термически обработана, употребляться маленькими порциями и не должна быть горячей
Полное исключение из рациона питания соли является еще одним условием диеты.
Объем порции пищи – не более 150 мл, а частота приема – не менее 4-6 раз в день.
В этом списке представлены продукты, строго запрещенные после операции:
- Любые консервы.
- Жирные блюда.
- Маринады и соленья.
- Копченые и жареные продукты.
- Сдоба.
- Газированные напитки.
Пребывание в стационаре обычно составляет две недели. Полная реабилитация занимает несколько месяцев. Кроме соблюдения диеты рекомендуется:
- Ограничение физических нагрузок в течение 2-х месяцев.
- Ношение послеоперационного бандажа на это же время.
- Прием витаминных и минеральных биодобавок.
- При необходимости – прием соляной кислоты и ферментных препаратов для улучшения пищеварения.
- Регулярное наблюдение для раннего выявления осложнений.
Пациентам, перенесшим резекцию желудка, необходимо помнить, что адаптация организма к новым условиям пищеварения может занимать 6-8 месяцев. По отзывам пациентов, перенесших данную операцию, первое время наиболее выражены потеря веса, демпинг-синдром. Но постепенно организм приспосабливается, пациент приобретает опыт и четкое представление, какой режим питания и какие продукты он переносит лучше всего.
Через полгода – год вес постепенно приходит в норму, человек возвращается к нормальной жизни. Совсем необязательно после такой операции считать себя инвалидом. Многолетний опыт резекции желудка доказывает: жить без части желудка или даже полностью без желудка можно.
Однако необходимо серьезно подходить к вопросу выбора клиники, ибо исход операции и отсутствие послеоперационных осложнений в очень большой степени зависит от квалификации оперирующего хирурга.
Цены на резекцию желудка в зависимости от вида и объема операции колеблются от 18 до 200 тыс рублей. Эндоскопическая резекция обойдется несколько дороже.
Рукавная резекция с целью лечения ожирения в принципе не входит в перечень бесплатной медпомощи. Стоимость такой операции от 100 до 150 тыс. рублей (лапароскопический способ).
Осложнения после операции
Несмотря на то, что операцию изобрели уже 2 столетия назад, осложнения резекции по Бильрот все же случаются. Среди них перитонит, панкреатит, проблемы с дыхательной системой, возникновение заболеваний сердца и даже кровотечения.
Ещё по теме:
Эрозивный гастрит: как быть и что делать?
Самым опасным из всего вышеперечисленного фигурирует именно перитонит. Он провоцирует смерть 50 % пациентов. Часто это случается из-за несостоятельности швов соединения или их расхождения после резекции по данной методике. Медики называют попадание инфекции главной причиной перитонита. Это случается во время операционного воздействия, если не была обеспечена максимальная стерильность инструментов.
Немедленно обратитесь к доктору, если после операции вы чувствуете постоянные неослабевающие боли в животе. Это может сопровождаться икотой и коричневыми рвотными массам. Перитонит не возникает из ничего. Он либо постепенно нарастает на протяжении 3-4 дней после проведения операции резекции по Бильрот, либо обнаруживается время от времени, но в слабой форме и уже потом происходит резкое ухудшение состояние пациента.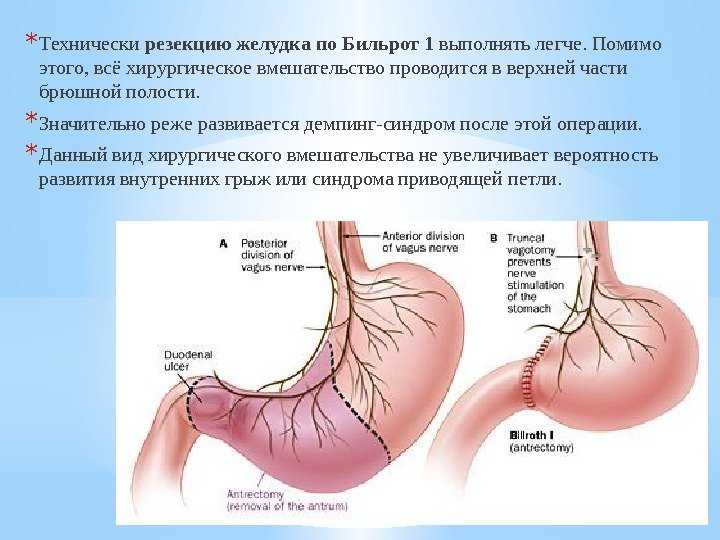
Оказание квалифицированной помощи должно быть максимально быстрым. Пострадавший отправляется на релапаротомию, где ему проводят удаление экссудата и жидкости, которая излилась из органов. При возможности дефект ушивается, а брюшная полость высушивается салфетками и трубками. Больному вводят антибиотики через эти же трубки, а также 3 раза в день делают перевязки.
Второй важной проблемой после резекции могут стать анастомозиты. Они не поддаются консервативному лечению и требуют интенсивной противовоспалительной терапии
В лечебной практике существуют случаи образования обширных инфильтратов, которые распространяются на всю брюшную полость и приводят к смерти пациента.
Очень редко случаются осложнения в виде моторных расстройств желудка после операции. Из 200 сделанных за последнее время операций, только у одной женщины проявились эти симптомы.
Распространенным отклонением оказываются нарушения в работе поджелудочной железы. Различные расстройства этого органа зарегистрированы у 85 % больных. Медики объясняют это явление тем, что поджелудочная очень остро реагирует на любые хирургические вмешательства в организм, провоцируя физиологические изменения.
Особенности и преимущества Бильрот-1
Чтобы понять, чем отличается Бильрот-1 от Бильрот-2, нужно рассмотреть особенности проведения каждой из этих операций. Они применяются при разных заболеваниях желудка. Первая методика отличается циркулярным типом иссечения отделов ЖКТ, которые поражены патологией. Впоследствии при этой операции накладывается анастомоз. Он находится между двенадцатиперстной кишкой и оставшейся частью желудка и создается по принципу «кольцо в кольцо».
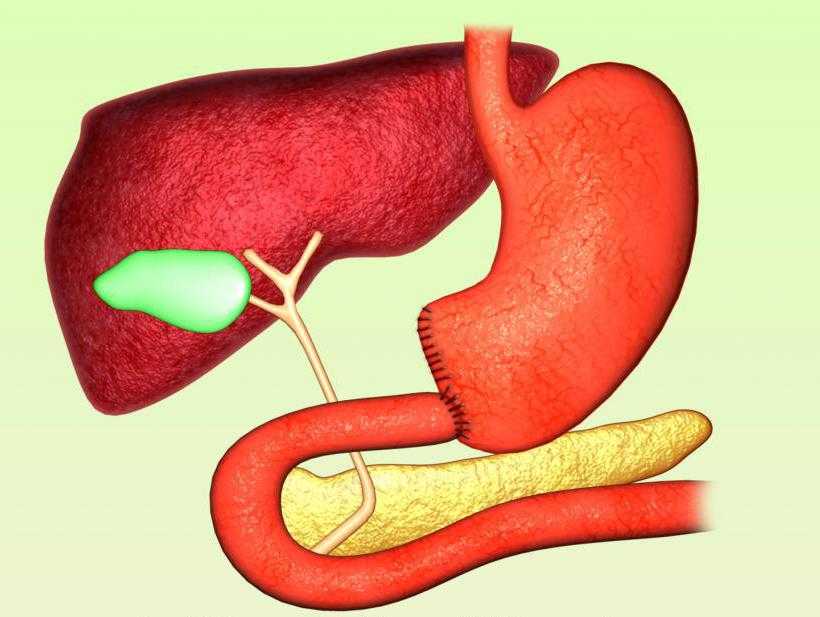
При этом анатомия пищевода остается неизменной. Сохранившаяся часть желудка выполняет резервуарную функцию. В ходе резекции желудка по Бильрот-1 исключается контакт слизистых оболочек кишки и желудка. Преимуществами этой методики являются:
- Анатомическая структура не меняется. Сохраняется работа ЖКТ и его пищеварительного тракта.
- Технически выполнить такое хирургическое вмешательство гораздо легче. В этом случае операция проводится в верхней части брюшины.
- По статистике демпинг-синдром (нарушение функции кишечника) после проведения представленного вмешательства встречается очень редко.
- Отсутствует синдром образования приводящих петель.
- Метод не приводит к последующему развитию грыж.
Стоит также отметить, что путь, который проходит пища после операции, становится укороченным, но при этом двенадцатиперстная кишка из него не исключается. Если удается оставить некоторую часть желудка, он сможет выполнять свою природную функцию — быть резервуаром для пищи.
Эта операция проводится довольно быстро. Последствия гораздо лучше переносятся организмом. Также исключается риск появления пептических язв в месте анастомоза.
Стоимость резекции желудка в Израиле
В Израиле применяется персонализированный подход к лечению каждого пациента. Это означает, что все схемы диагностики и лечения подбираются индивидуально в зависимости от заболевания, самочувствия пациента, протекания болезни и т. д.
Именно поэтому стоимость проведения Бильрот операций рассчитывается индивидуально для каждого. Для того, чтобы сотрудники медицинского центра бесплатно рассчитали стоимость операции конкретно в вашем случае, заполните форму обратной связи, прикрепив все имеющиеся у вас анализы.
Для того чтобы получить подробную информацию об операциях Бильрот в Израиле, заполните заявку или свяжитесь с нами по указанным номерам телефонов, а для того, чтобы получить индивидуальную смету и уточнить цены на резекцию желудка в Израиле, заполните форму «Расчет стоимости лечения «. В течение 24 часов менеджеры компании «Izmedic» гарантированно предоставят Вам всю необходимую информацию.
Подготовка к операции
Если хирургическое вмешательство проводится в плановом порядке, обязательно проводятся дополнительные исследования.
Общий анализ крови — рутинный тест для определения общего состояния организма, отсутствия воспалительных заболеваний, синтеза форменных элементов и т.д.
Расширенный анализ крови с определением уровня тромбоцитов — оценка свёртывающей способности крови пациента.
Биохимический анализ крови — оценка синтетической (ПТИ, ПТВ, общий белок) и детоксикационной (АЛТ, АСТ, мочевина) функции печени, фильтрационной активности почек (мочевина), поджелудочной железы (уровень глюкозы крови).
Общий анализ мочи — определение состояния мочевыделительной системы, наличия инфекционных заболеваний.
Реакция Вассермана (RW) — серологический тест на наличие сифилитической инфекции.
Электрокардиограмма — оценка сердечных функций.
Рентгенография органов грудной клетки — используется для исключения туберкулёза, рака лёгких, опухолей средостения и других патологий.
Эти исследования обязательны для любого пациента, поступающего в стационар. Используя полученные данные, врач может объективно судить об общем состоянии органов человека.
Дополнительно (по усмотрению доктора) могут быть использованы следующие методы обследования:
- Фиброэзофагогастродуодэноскопия (ФЭГДС) — инвазивный метод, заключающийся во введении длинного зонда с видеокамерой в пищевод, желудок, 12-пёрстную кишку и объективном осмотре состояния данных органов.
- Рентгенологическое исследование органов брюшной полости (в том числе с использованием контрастных веществ).
- Ультразвуковое исследование — проводится с целью дифференциальной диагностики различных заболеваний, уточнения диагноза, локализации и размеров опухолей и т.д.
Количество и вид всех дополнительных исследований всегда индивидуален для каждого пациента, и зависит от ряда факторов (возраст, сопутствующие заболевания, состояние сердечно-сосудистой, выделительной, дыхательной, эндокринной, нервной систем и так далее).
Заключение
Выберите центр с квалифицированными и опытными врачами-бариатрами, чтобы улучшить свой путь к снижению веса. Мастерство хирурга определяет уровень успеха лапароскопической операции на рукаве. Кроме того, вероятность осложнения намного ниже, когда вы проходите операцию у лучших бариатрических хирургов. Высококвалифицированные хирургические бригады нашего центра специализируются на вмешательстве при отказе желудочного рукава. Ежемесячно мы выполняем 8-10 реконстурктивных операций, причем к нам приходят не только наши пациенты, но и те, которые выполняли первичную операцию у других хирургов..






























